Chronisch-entzündliche Darmerkrankungen wie Morbus Crohn und Colitis ulcerosa sind schmerzhaft und belasten bei vielen Betroffenen auch das Sozialleben. Eine medikamentöse Behandlung verschafft momentane Linderung, längerfristig ist eine Operation für viele Patienten unumgänglich.
Rund 20’000 Menschen in der Schweiz sind von einer chronisch-entzündlichen Darmerkrankung, kurz IBD, betroffen. Unter diesem Kürzel zusammengefasst werden Morbus Crohn und Colitis ulcerosa, die typischerweise bei Männern und Frauen zwischen dem 20. und 30. Lebensjahr erstmals auftreten. «Eine konkrete Ursache dafür ist meist nur sehr schwer auszumachen», sagt Luc Biedermann, Leitender Arzt der Klinik für Gastroenterologie und Hepatologie. «Häufig wirken verschiedene Faktoren zusammen.» Vererbung und Lebensweise könnten diesbezüglich ebenso in Betracht gezogen werden wie Umwelteinflüsse, ein Ungleichgewicht der Darmflora oder ein irritiertes Immunsystem,
so Luc Biedermann.
Gestörte Barrierefunktion
Da gerade am Anfang einer Erkrankung die Symptome vielfach subtil ausfallen, werden sie von den Betroffenen mitunter ignoriert oder als Reizdarm abgetan. Typische Erscheinungen im Zuge einer chronisch-entzündlichen Darmerkrankung manifestieren sich etwa als mit Stuhlunregelmässigkeit einhergehender Durchfall, als Blut im Stuhl oder als Bauchkrämpfe. Begleitend auftreten können Antriebslosigkeit, Fieber oder Abgeschlagenheit. Patientinnen und Patienten mit IBD leiden häufig zusätzlich unter einer gravierenden Einschränkung des Intim- und des Soziallebens; mit den Auswirkungen der Krankheit geht oft ein Rückzug aus dem gewohnten Alltag oder eine aufgezwungene Isolation einher. «Betroffene müssen letztlich auch lernen, mit einem lebenslangen Begleiter
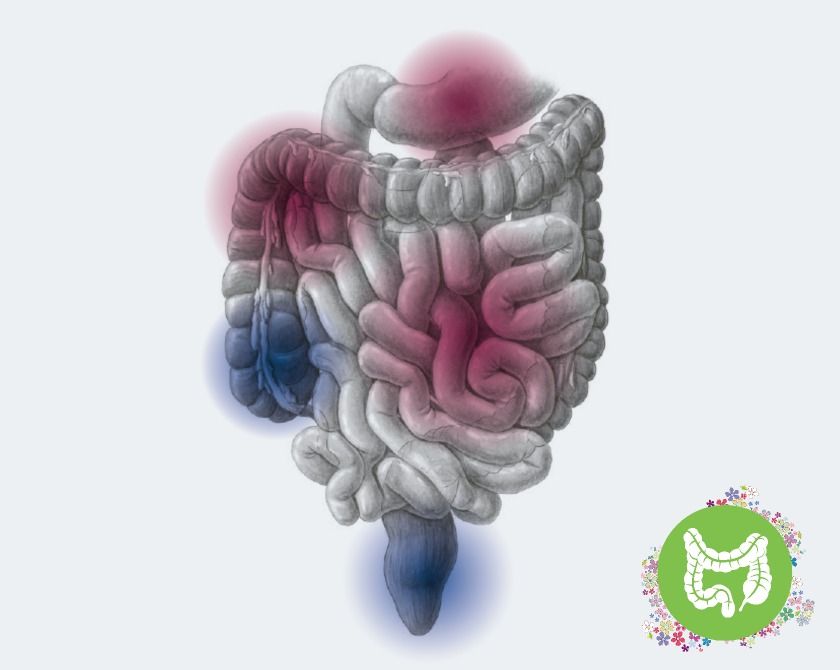
zurechtzukommen, deshalb hilft bei der Krankheitsbewältigung manchmal auch der Beizug eines Psychotherapeuten», erklärt Philipp Schreiner, Oberarzt an der Klinik für Gastroenterologie und Hepatologie. Während Colitis ulcerosa ausschliesslich den Dickdarm befällt, ist bei Morbus Crohn der gesamte Verdauungstrakt vom Mund bis zum After betroffen. Die entzündeten Darmabschnitte hängen in der Regel nicht zusammen, kranke und gesunde Bereiche wechseln sich also ab. Sowohl bei Morbus Crohn als auch bei Colitis ulcerosa ist die natürliche Barrierefunktion der Darmwand gestört, Bakterien können dadurch nahezu ungestört in die Darmwand eindringen. Infolgedessen schaltet der Körper in den Abwehrmodus, Entzündungsreaktionen sind die Folge.