Überblick: Was ist Colitis ulcerosa?
Colitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung. Typisch ist, dass sie oft in Schüben verläuft und sich Krankheitsphasen mit symptomfreien Zeiten mit Entzündungsschüben abwechseln. Die Colitis ulcerosa betrifft nur den Dickdarm und bleibt auf die oberste Schicht der Darmwand beschränkt, nämlich die Darmschleimhaut. Dort bilden sich „Geschwüre“, also Wunden und flache Defekte in der Schleimhaut. Der lateinische Begriff „ulcus“ bedeutet „Geschwür“, während „colitis“ für eine Entzündung des Dickdarms (Kolons) steht. Daher hat die Colitis ulcerosa ihren Namen.
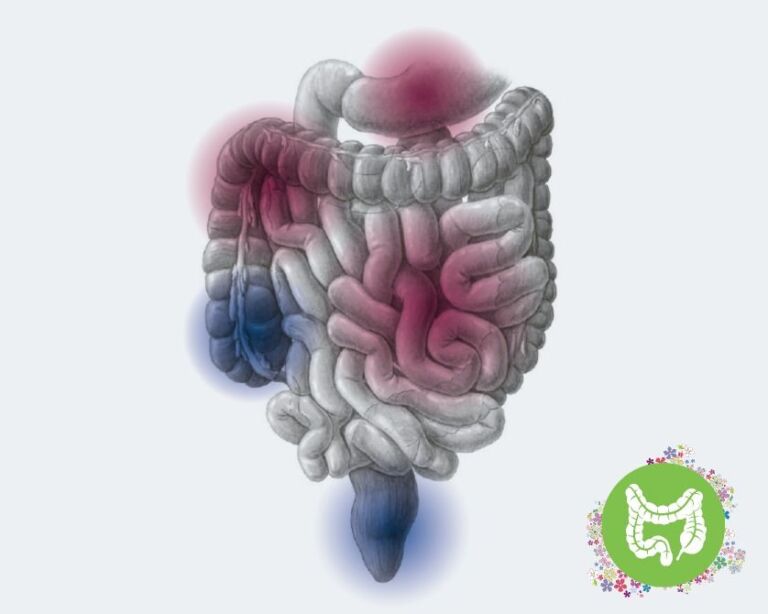
Die Colitis ulcerosa beginnt immer im letzten Abschnitt des Dickdarms, dem Enddarm- oder Mastdarm (Rektum) und ist dort am schlimmsten. Von dort kann sie sich unterschiedlich weit auf andere Dickdarmbereiche ausbreiten. In schweren Fällen kann sie sogar den gesamten Dickdarm erfassen.
Die Colitis ulcerosa gehört – wie der Morbus Crohn – zu den chronisch-entzündlichen Darmerkrankungen (CED, oder Inflammatory Bowel Disease, IBD). Sie sind die wichtigsten Hauptvertreter, die Ärztinnen und Ärzte unter dem Sammelbegriff CED oder IBD zusammenfassen.
Colitis ulcerosa – Häufigkeit und Alter
In der Schweiz gehören chronisch entzündliche Darmerkrankungen (CED) zu den häufigen Erkrankungen: Rund eine von 350 Personen erkrankt daran. Dies entspricht mehr als 25.000 Menschen. Männer und Frauen erkranken ungefähr gleich oft an Colitis ulcerosa. Meist zeigt sich die Erkrankung erstmals bei jungen Erwachsenen im Alter zwischen 25 und 35 Jahren. Doch auch jüngere Menschen wie kleine Kinder oder Senioren können erkranken. Bekannt ist auch eine „Alters-Colitis“, die bei betagten Personen auftritt.
Unterschiede bei Morbus Crohn
Die Colitis ulcerosa zählt wie der Morbus Crohn zu den chronisch-entzündlichen Darmerkrankungen. Auch wenn die Symptome wie Durchfall und Bauchschmerzen bei beiden Erkrankungen sehr ähnlich sind, so gibt es doch einige Unterschiede. Morbus Crohn zeichnet sich durch folgende Besonderheiten aus:
- Die Erkrankung kann den gesamten Magen-Darmtrakt betreffen – von Mund bis zum After.
- Die Entzündungsherde hängen nicht zusammen, sondern können abschnittsweise an verschiedenen Stellen des Darms auftreten. Dazwischen liegen immer wieder gesunde Darmabschnitte.
- Die Entzündung erfasst meist alle Schichten der Darmwand, nicht nur die oberflächliche Darmschleimhaut. Die Entzündung dringt also viel tiefer in die Darmschichten vor.
- Bei der Hälfte der Betroffenen bilden sich im Laufe der Erkrankung Kurzschlussverbindung von Darm zu Darm oder von Darm zur Haut, sogenannte „Fisteln“.
Therapie durch Spezialistinnen und Spezialisten
Die Colitis ulcerosa ist eine chronische, in Schüben verlaufende Entzündung des Dickdarmes, die ein abgestuftes Behandlungskonzept erfordert. In der Mehrzahl der Fälle kann die Erkrankung mit einer medikamentösen Therapie, die die Gastroenterologin oder der Gastroenterologe mit der Patientin oder dem Patienten gemeinsam findet und im Verlauf anpasst, erfolgreich kontrolliert werden. Nur in wenigen und schwer verlaufenden Fällen mit fehlendem oder ungenügendem Ansprechen auf die medikamentöse Therapie kann die chirurgische Therapie die beste Lösung sein. Am USZ existiert hierfür ein Team ausgewiesener Spezialistinnen und Spezialisten mit langjähriger Erfahrung in der medikamentösen und chirurgischen Behandlung der Colitis ulcerosa.
Colitis ulcerosa: Ursachen und Risikofaktoren
Die Ursachen der Colitis ulcerosa sind noch nicht aufgeklärt. Forscher gehen jedoch davon aus, dass mehrere Faktoren am Werk sein müssen, damit die entzündliche Darmerkrankung entsteht.
Mögliche Auslöser, die bei der Entstehung eine Rolle spielen, sind:
- Veränderte Darmschleimhaut: Bei Menschen mit Colitis ulcerosa ist die schützende Schleimschicht auf der Darmschleimhaut häufig dünner als bei Gesunden. Ihre Abwehrfunktion ist gestört und sie besitzt weniger Widerstandskraft gegenüber krankmachenden Keimen. So haben Bakterien leichteres Spiel: Sie überwinden die (normalerweise schützende) Darmbarriere und dringen in die Darmschleimhaut ein. Das Immunsystem schickt Abwehrpatrouillen und es kommt zu Entzündungen.
- Gene: In einigen Familien kommt die Colitis ulcerosa gehäuft vor. Dies lässt darauf schliessen, dass erbliche Faktoren beteiligt sind. Das Erkrankungsrisiko ist für nahe Verwandte höher. Die genetische Neigung spielt aber bei der Colitis eine geringere Rolle als beim Morbus Crohn und ist allenfalls für jede zehnte Erkrankung relevant.
- Umweltfaktoren: Forscher diskutieren Umweltfaktoren und verbesserte Hygienestandards als mögliche Beteiligte, weil die Erkrankungszahlen in den westlichen Industrieländern klettern und auch in Ländern, die den westlichen Lebensstil übernehmen, wie in den Städten in China stark ansteigen.
Symptome der Colitis ulcerosa
Eine Colitis ulcerosa kann während eines akuten Schubs unangenehme Symptome hervorrufen. Je ausgedehnter die Entzündungen sind, desto ausgeprägter können die Beschwerden sein.
Mögliche Symptome bei Colitis ulcerosa:
- Durchfälle, die oft blutig und/oder schleimig sind
- Bauchschmerzen oder Bauchkrämpfe, oft im linken Unterbauch
- Häufiger Stuhldrang und das Gefühl, sich teils sehr dringend bis unkontrolliert entleeren zu müssen
- Nächtlicher Stuhlgang, häufige Stuhlgänge von bis zu 20-Mal pro Tag
- Schmerzen vor oder nach dem Stuhlgang
- Gefühl des „Aufgeblähtseins“
- Appetitlosigkeit
- Gewichtsverlust
- Müdigkeit, Abgeschlagenheit,
- Verminderte Leistungsfähigkeit, körperliche Schwäche
- Fieber
- Blutarmut (Anämie) und Eisenmangel durch den Blutverlust mit dem Stuhlgang
Diagnose Colitis ulcerosa
Wir stellen Ihnen zunächst einige Fragen zur Ihrer Krankheitsgeschichte (Anamnese), um uns einen ersten Eindruck zu verschaffen. Einige Beispiele:
- Unter welchen Symptomen leiden Sie genau? Bauchkrämpfe, Blut und Schleim im Stuhl?
- Wie oft haben Sie Durchfälle, wie oft ist Blut beigemischt und treten die Darmentleerungen auch nachts auf?
- Seit wann bestehen die Beschwerden und wie ausgeprägt sind sie?
- Gibt es beschwerdefreie Zeiten zwischendurch?
- Sind Krankheiten bei Ihnen bekannt, zum Beispiel eine Darminfektion, Nahrungsmittelunverträglichkeit oder Lebensmittelallergie?
- Nehmen Sie Medikamente ein? Falls ja: Welche und seit wann?
- Gibt es schon chronisch-entzündliche Darmerkrankungen in Ihrer Familie? Eltern, Geschwister?
Diese und andere Fragen helfen uns schon bei einer ersten Einschätzung. Dann folgen weitere Untersuchungen, um eine Colitis ulcerosa von einem Morbus Crohn oder anderen Krankheiten abzugrenzen.
Weitere Diagnosemethoden
Oft lässt sich nach diesen Untersuchungen die Diagnose Colitis ulcerosa stellen. Manchmal folgen noch weitere Diagnosemethoden, wenn das Ergebnis nicht eindeutig ist. Dazu zählen zum Beispiel die Magnetresonanztomografie (MRT, Kernspintomografie) oder die Spiegelung von Speiseröhre, Magen und Zwölffingerdarm. Sie hat den Namen Ösophagogastroduodenoskopie.
Colitis ulcerosa: Vorbeugen, Früherkennung, Prognose
Welche Ursachen hinter einer Colitis ulcerosa stecken, ist bisher nicht bekannt. Daher ist es auch nicht möglich, der Darmerkrankung wirksam vorzubeugen. Das Stillen scheint das Risiko für eine Colitis ulcerosa in gewissem Mass zu senken. Wer als Baby mindestens sechs Monate lang gestillt wurde, erkrankt seltener an der Darmkrankheit als ein „Flaschenkind“. Nicht bewiesen ist es bisher, ob die Ernährung einen Schutz-Effekt hat.
Bei der Colitis ulcerosa spielt die Früherkennung insofern eine Rolle, weil Erkrankte ein erhöhtes Risiko für Darmkrebs haben. Allgemein kann man sagen, dass eine rechtzeitig entdeckte Colitis ulcerosa sich oft auch besser behandeln lässt. Das Risiko für mögliche Komplikationen sinkt somit.
Verlauf und Prognose bei Colitis ulcerosa
Die Colitis ulcerosa ist eine Erkrankung, die in der Regel schubweise verläuft. Dabei wechseln sich Phasen, in denen die Krankheit aktiv ist, mit beschwerdefreien Zeiten ab. Wie häufig diese Schübe auftreten und wie intensiv sie ausfallen, ist von Mensch zu Mensch verschieden und hängt natürlich von der richtigen und individuell angepassten Therapie ab. Manche erleben nur wenige Schübe im Lauf ihres Lebens, während andere sie mehrmals pro Jahr erwischen. Manchmal bleibt der Darm auch dauerhaft schwer entzündet. Dann ist die operative Entfernung des Dickdarms die richtige und notwendige Massnahme. Zum Glück ist das durch die verbesserten Medikamente nur mehr bei weniger als jedem zehnten Betroffenen in der Schweiz der Fall.
Wichtig ist, dass Sie die Colitis ulcerosa ausreichend behandeln lassen. Nehmen Sie ausserdem regelmässige Untersuchungen zur Früherkennung von Darmkrebs wahr. Die Lebenserwartung liegt dann ähnlich hoch wie in der Normalbevölkerung.
Komplikationen bei Colitis ulcerosa
Mit zunehmender Krankheitsdauer und Ausdehnung der Colitis ulcerosa können sich einige Komplikationen einstellen. Manchmal verläuft ein akuter Krankheitsschub auch besonders heftig und schwer. Ärztinnen und Ärzte sprechen von „fulminanter Colitis“. Diese Komplikationen sind bei einer Colitis ulcerosa möglich:
- Toxisches Megakolon: Dahinter verbirgt sich eine starke Entzündung der gesamten Darmwand, durch die der Darm erheblich gedehnt wird – der Darm kann durchbrechen, was lebensbedrohlich ist. Wir müssen sofort operieren.
- Darmdurchbruch: Er bedeutet Lebensgefahr und eine schnelle Operation ist notwendig.
- Darmblutungen: Sie können durch die starke Entzündung entstehen. In schweren Fällen ist manchmal eine OP nötig.
- Darmkrebs: Bei Menschen mit Colitis ulcerosa ist das Darmkrebsrisiko erhöht, weshalb Sie regelmässig die Krebsfrüherkennung wahrnehmen sollten. Die wichtigste Massnahme ist die Darmspiegelung. So können wir Vorstufen oder Darmkrebs rechtzeitig erkennen und behandeln. Besprechen Sie mit Ihrer Ärztin oder Ihrem Arzt, in welchen zeitlichen Abständen die Darmspiegelung sinnvoll ist. Ihr persönliches Darmkrebsrisiko hängt zum Beispiel davon ab, wie ausgedehnt und stark die Entzündung ist, ob enge Familienmitglieder an Darmkrebs erkrankt sind, ob bei Ihnen schon Darmkrebsvorstufen gefunden wurden oder Sie weitere Risikofaktoren für Darmkrebs besitzen (z.B. eine chronische Entzündung der Gallengänge, primär sklerosierende Cholangitis).
Selbsthilfegruppen
Der Austausch mit Gleichbetroffenen kann bei der Bewältigung einer Krankheit eine grosse Unterstützung sein. Beratung auf der Suche nach einer geeigneten Selbsthilfegruppe erhalten Sie bei Selbsthilfe Zürich. Selbsthilfe Zürich und das Universitätsspital Zürich sind Kooperationspartner im nationalen Projekt «Gesundheitskompetenz dank selbsthilfefreundlicher Spitäler».
Colitis ulcerosa: Behandlung mit verschiedenen Strategien
Colitis ulcerosa ist eine chronische Erkrankung, die sich zwar nicht heilen, aber meistens sehr gut behandeln lässt. Wichtig ist, dass Expertinnen und Experten für die Behandlung zu Rate gezogen werden. Meist kombinieren wir mehrere Behandlungsansätze miteinander, um die Wirksamkeit zu erhöhen. Die Therapien sollen Entzündungen abklingen lassen, Beschwerden lindern, neuen Schüben vorbeugen, den Zeitraum zwischen zwei Schüben verlängern sowie Komplikationen und Spätfolgen vermeiden. So ist oft ein beschwerdefreier Alltag bei guter Lebensqualität möglich. Auch ihrem Beruf können Sie in der Regel nachgehen.